現在の体重が、身長に対して見合っているかを判断します。
BMI(体格指数:Body Mass Index) は身長と体重から算出します。
BMI22を理想とし、25以上は「肥満」、18.5未満は「やせ」を示します。
基準値より高い場合、脂質異常症や糖尿病、高血圧などの生活習慣病のリスクが高くなります。
基準値より低い場合、低栄養状態が続き貧血を引き起こし、疲れやすい、だるいなどの症状があらわれます。
肥満度を知ることができます。体重が標準値でも体脂肪率の高い隠れ肥満を見つけることもできます。
体脂肪率が高い場合には、食生活や運動量などを見直す必要があります。
裸眼、もしくは眼鏡やコンタクトレンズで測定します。
視力低下は、近視や乱視、緑内障や白内障、糖尿病の影響などが考えられます。
視力上昇かつ近くのものが見えない場合は、遠視が疑われます。
自覚症状があれば眼科受診をおすすめします。
内臓脂肪蓄積程度を推定します。メタボリックシンドロームの判定基準のひとつです。
基準値を超える場合、内臓脂肪蓄積による肥満と判定します。
聴力低下や聴力低下を起こす病気の早期発見が目的です。
㏈(デシベル)の数字が大きいほど聞こえづらいことを示しています。
聴力に異常がある場合、加齢性難聴、外耳炎、中耳炎、突発性難聴、メニエール病などが考えられます。
聴力障害は自覚症状が出にくいため、定期的に検査することをおすすめしています。
血液を送り出すために心臓が収縮したときの圧力を収縮期血圧(最高血圧)、心臓が拡張したときの圧力を拡張期血圧(最低血圧)と呼びます。
収縮期血圧と拡張期血圧の数値をもとに、高血圧や低血圧を判断します。
高血圧になると、動脈硬化のリスクが高くなり注意が必要です。
低血圧になると、めまいやふらつき、立ちくらみなどの症状が出やすくなります。
目に風を当て、眼球内圧を測定する検査です。眼圧が高い場合は、高眼圧症や緑内障(視野が狭くなる病気)が疑われます。判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
肺活量
空気を胸いっぱいに吸い込みそれを全て吐き出した時の空気の量です。
予測肺活量
性別、年齢、身長から計算される標準的な肺活量です。
%肺活量
予測肺活量に対して測定した肺活量が何%であるかを算定します。80%以上が正常です。
努力性肺活量
胸いっぱいに息を吸い込み勢いよく一気に吐き出した空気の量です。
1秒量
努力性肺活量で最初の1秒間に吐き出した空気の量です。
%1秒量
性別、年齢、身長から出した予測値に対して測定した1秒量が何%であるかを算定し、これを%1秒量といいます。
1秒率
努力性肺活量のうち最初の1秒間に吐き出した空気の量が全体の何%であるかを算定します。70%以上が正常です。
%肺活量と1秒率を合わせて肺機能の評価を行います。

判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
主にHDLコレステロール(善玉)とLDLコレステロール(悪玉)、中性脂肪を合わせたものです。
血液中のコレステロールが多くなりすぎると、動脈硬化のリスクが高まります。
HDLコレステロールとLDLコレステロールのバランスを保つことが大切で、そのほかの血液中の脂質のデータも参考にすることがあります。
高値:脂質異常症、動脈硬化、甲状腺機能低下症、糖尿病、胆石症など
低値:栄養吸収障害、肝硬変、甲状腺機能亢進症など
血液中の余分なコレステロールを回収して、肝臓に運ぶ役割があります。
血液中のHDLコレステロールが少なくなると、動脈硬化のリスクが高くなります。
低値:動脈硬化性疾患など
体内で取り込んだエネルギーが余った時に、肝臓で中性脂肪が合成され、脂肪として蓄えられます。中性脂肪の数値は肥満な人ほど高くなる傾向があります。高値が続くと、動脈硬化のリスクが高くなります。
高値:脂質代謝異常、糖尿病、膵炎、ネフローゼ症候群など
低値:低栄養や甲状腺機能亢進症、肝疾患など
動脈硬化の指標として使われます。
LDLコレステロールには、肝臓から細胞にコレステロールを届ける役割があり、細胞に届くLDLコレステロールが過剰になると、血管の柔軟性が失われて動脈硬化を促進します。動脈硬化が進行すると、心臓や脳など重要な器官の血管が詰まりやすくなります。
高値:動脈硬化、虚血性心疾患など
低値:栄養吸収障害や肝疾患、甲状腺機能亢進症など
肝臓や心臓、骨格筋に多く存在する酵素です。
通常、血液中のASTの量はわずかですが、肝臓や心臓、筋肉に問題が起きると、細胞が破壊されるため血液中のASTの量が増えます。そのため、ASTは肝臓や心臓、筋肉の病気の可能性を見つけることを目的に行われます。
高値:急性肝炎、アルコール性肝障害、心筋梗塞など
肝臓に多く存在する酵素です。
通常、血液中のALTの量はわずかですが、肝臓がダメージを受けると、細胞が破壊されるため血中のALTの量が増えます。そのためALTの数値が高いときは、主に肝臓に問題や疾患がある可能性を一番に考えます。
高値:肝炎、脂肪肝、アルコール性肝障害など
肝臓や胆道に多く存在する酵素で、肝臓や胆管の細胞が破壊されると血液中に流れ出るので、血液検査で肝臓や胆道の病気の有無を知るのに役立ちます。
また、γ-GTPはアルコールに反応するので、アルコールによって起こる肝臓の病気の診断にも利用します。
高値:アルコール性肝障害、薬物性肝障害、慢性肝炎、脂肪肝など
肝臓で作られる酵素のひとつで、肝機能が低下すると数値が低下します。
また、脂質代謝にも関わっているため、栄養過多で起こる脂肪肝や脂質異常症では数値が上昇します。
高値:ネフローゼ症候群、甲状腺機能亢進症、脂肪肝、糖尿病、脂質異常症など
低値:肝硬変、慢性肝炎、重症感染症など
間接ビリルビンと直接ビリルビンがあり、合わせて総ビリルビン(T-BIL)と呼びます。
肝臓や胆のう・胆道に異常があると、ビリルビンが血液中に増え、黄疸が現れます。
高値:肝炎、閉塞性黄疸、胆石症、脂肪肝、肝臓がん、胆嚢炎など
低値:肝硬変、劇症肝炎など
胆汁に含まれるビリルビンが腸内細菌によって分解されてできる物質で、大部分は便として排泄されます。
通常、尿中にわずかなウロビリノーゲンが検出されます。しかし、検出される量が多すぎたり、全くない場合には肝臓や胆道などの異常が疑われます。
(+):肝炎や肝硬変、腸閉塞など
(−):胆道の閉塞、肝内胆汁うっ滞、抗菌薬投与など
赤血球中のヘモグロビンが壊れてできる色素ビリルビンが尿中に出現したもので、肝臓や胆道の異常を調べることができます。肝臓や胆道の病気になると、胆汁の流れが阻害され、血液中のビリルビン濃度が上がり、腎臓から尿として排泄されます。
(+):肝炎、薬剤性肝障害、アルコール性肝障害、肝内胆汁うっ滞、閉塞性黄疸など
HBs抗原に対する抗体で、B型肝炎ウイルスへの感染を防御する働きがあります。
(−)の場合、HBs抗原に対する抗体がなく、B型肝炎に感染した既往がないことを示します。
(+)の場合、以下の2つが考えられ、HBVに対する免疫ができていることを意味します。
B型肝炎ウイルスに感染しているかどうかを調べる血液検査です。
HBs抗原と呼ばれるB型肝炎ウイルスの外側の蛋白質を検出する検査を実施して判定します。
B型肝炎は血液を介して感染するため、医療職など血液に接する機会が多い人は定期的に検査をすることが推奨されています。
(+)の場合、現在B型肝炎ウイルスに感染しています。専門の医療機関の受診をお勧めします。
C型肝炎ウィルスに感染していないかを調べます。
(+)の場合は、以下の2つが考えられます。
ウイルスが体内から消えた後も一定期間は体の中に残るため、現在感染しているとは限らず、既に治癒している場合も陽性に含まれます。
HCV抗体量が高いと現在の感染、低いと過去の感染が疑われます。
肝臓、胆道、骨、腸などに多く含まれる酵素で、これらの臓器に障害があると血液中に漏れ出てくるため、値が上昇します。全身の様々な場所で作られますが、ALPは胆汁の中に多く含まれており、何らかの原因で胆汁の流れが滞ると、数値が上昇します。
高値:脂肪肝、薬物性肝障害、閉塞性黄疸、胆管炎、甲状腺機能亢進症、骨腫瘍など
低値:先天性ALP血症、慢性腎炎、壊血症、甲状腺機能低下症など
体内で糖をエネルギーに変わるときに働く酵素であり、肝臓に最も多く含まれますが、心臓、肺、骨、血液にも存在する酵素です。
LDHは、身体の中で炎症が起きると増えるため、全身の病気の有無を確認することができます。
高値:肝炎、溶血、心筋梗塞、悪性リンパ腫、白血病、筋ジストロフィーなど
蛋白質の合成に関わる肝臓や、蛋白質の排出に関わる腎臓の疾患で値が大きく変動します。また、体の栄養状態をみることもできます。
高値:自己免疫性肝炎、多発性骨髄腫、高蛋白血症など
低値:栄養障害、肝硬変、ネフローゼ症候群、浮腫、低蛋白血症など
血漿に含まれる最も多いタンパク質で、肝臓で作られており、肝機能が正常に働いているかを知ることができます。栄養状態が悪くなるとアルブミンが低下することから、栄養状態の指標として用いられることもあります。
高値:脱水など
低値:肝臓障害、栄養不足、ネフローゼ症候群など
血液中のアルブミンとグロブリンの比率で、アルブミンとグロブリンの乱れからどの病気の症状なのか隠れた病気について判断ができます。
アルブミンの低下によりA/G比が低い場合は、栄養障害・肝硬変・ネフローゼ症候群などを疑い、
グロブリンの上昇によりA/G比が低い場合は、多発性骨髄腫や膠原病などを疑います。
また、グロブリンの低下によるA/G比の高値は、無ガンマグロブリン血症を疑います。ただし、これらの病気はA/G比だけでは確定診断ができないため、精密検査が必要となります。
結核菌に特異的な抗原によってリンパ球を刺激すると産生されるインターフェロン-γを指標として結核感染を調べる検査です。
陽性の場合は、結核菌に感染していることを示しています。現在結核を発症しているか、潜在性結核感染の状況かを確認する必要があるため、医療機関の受診をお勧めします。
判定保留の場合は、結核菌に感染している疑いがあり、再検査をお勧めします。
原則10時間以上の絶食を条件として、血糖値を調べます。
低血糖症状(倦怠感や手のふるえ、冷や汗など)がある場合は注意が必要です。
高値:糖尿病、甲状腺機能亢進症、慢性膵炎など
低値:糖尿病治療中、甲状腺機能低下症、腎機能低下など
過去1~2ヶ月程度の血糖値の状態がわかります。
検査当日の食事や運動など短期間の血糖値の影響を受けません。
高値:糖尿病、腎不全、膵炎、肝炎、甲状腺機能亢進症など
低値:糖尿病治療中、インスリノーマのような腫瘍による低血糖、など
血糖値が一定の限度をこえると尿中に糖が漏れ出てきます。
(+~4+)は尿中に糖分が含まれている状態を示し、数字は含まれている糖分量の多さを意味します。
(±)は、陽性に含まれますが、正常よりも少し多い糖分が尿に含まれている状態で要注意という意味になります。
異常の場合は、糖尿病が疑われますが、尿検査だけでは糖尿病と判断することはできないため、精密検査をお勧めします。
食事と採血時間を問わずに測定した血糖値のことです。
食後時間で基準値が変動します。
高値の場合、食事の影響をうけていることが考えられます。念のため、空腹での再検査をお勧めします。
糖尿病や高熱、嘔吐、下痢、ダイエット、激しい運動などにより、エネルギー源として血糖を利用できないと脂質をエネルギー源の代わりとして利用します。その際に肝臓で産生され、血中に放出されるものをケトン体といいます。
(+)の場合は、糖代謝異常(糖尿病性ケトアシドーシスなど)、内分泌疾患、甲状腺機能亢進症、空腹、下痢、嘔吐、妊娠悪阻などが考えられます。
通常、BUNは腎臓でろ過されて尿として排出されますが、腎機能低下がある場合は、ろ過しきれない分が血液中に残るため、血液中の尿素窒素の量が増えます。
高値:腎不全、腎炎、閉塞性尿路疾患、尿毒症など
低値:肝硬変、重症肝不全、妊娠、慢性の低栄養状態など
腎臓が正常であれば、クレアチニンは尿として体外に排泄されますが、腎機能が低下すると、ろ過されずに体内にたまるようになります。
血液中のクレアチニンは、筋肉量が多いほど高くなる傾向があるので、基準値は性別によって異なります。
高値:糸球体腎炎、腎不全、心不全、脱水など
低値:筋ジストロフィー症、妊娠など
腎臓の濾過機能を評価するために用いられ、腎臓疾患の可能性を見つけることにつながります。クレアチニンの値と年齢、性別から推算します。
基準値を下回ると、腎機能の低下が疑われ、慢性腎臓病(CKD)、糖尿病性腎症、慢性糸球体腎炎などが考えられます。そのほか、筋肉量が多く、腎臓に異常がない場合にも数値が低くなることがあります。
尿中の成分や体内の水分量に影響を受けます。
腎機能が低下すると、身体の水分量を調節することができなくなり、尿比重が基準値から外れてしまいます。
1.004以下は比重の低い低比重尿(希釈尿)、1.026以上は比重の高い高比重尿(濃縮尿)となります。
高値:糖尿病、ネフローゼ症候群、脱水など
低値:尿崩症、腎不全など
腎臓には、血液のPH(水素イオン濃度)を弱アルカリ性に保つ働きがあります。尿PH検査は、腎臓がこの働きをきちんと行っているかどうかを調べます。
高値(アルカリ性):膀胱炎、尿道炎、腎不全、嘔吐など
低値(酸性):高尿酸血症、糖尿病、発熱をともなう病気、低栄養、脱水など
尿中に含まれている蛋白質の量を調べる検査で、腎臓の機能障害の有無や膀胱・尿管・前立腺の腫瘍、炎症の有無を簡易的に検査することを目的としています。
腎機能が低下すると、身体に必要なたんぱく質も腎臓から排出されてしまいます。
(+~4+)は尿中に蛋白が含まれている状態を示し、数字は含まれている蛋白量の多さを意味します。
尿蛋白が(2+)以上の場合には、ネフローゼ症候群や腎炎などが疑われます。
激しい運動や妊娠、発熱、多汗・下痢・脱水による尿の濃縮、精神的ストレスなどで、一時的に(+)や(±)になることがあります。
腎臓の病気は初期症状がほとんどなく、進行するにつれて自覚症状が出てくることが多いため、定期的に検査を行うことをお勧めしています。
尿中のヘモグロビンの有無を調べる検査です。
腎臓・尿管・膀胱・尿道など尿の通り道のいずれかに損傷・出血があると尿潜血が出現します。
(+~3+)は、尿中に赤血球が含まれている状態を示し、数字は含まれているヘモグロビン量の多さを意味します。
陽性の場合は、尿路結石、腎尿路系の炎症や腫瘍などが疑われます。
運動直後や月経血の混入など、病的ではない場合でも(+)となることがあります。
尿を遠心分離機にかけ、沈澱した赤血球や白血球、尿酸結晶、細胞、細菌などの成分量と種類を顕微鏡で調べる検査です。成分が基準値を超えている場合、腎炎、腎臓か尿路の感染、腫瘍などの病気を疑うことができます。
●赤血球
高値:腎臓や尿路の炎症(糸球体腎炎、腎盂腎炎、膀胱炎、尿道炎、前立腺炎)、尿路結石、腎臓腫瘍、全身疾患の出血傾向など
●白血球
高値:糸球体腎炎、腎盂腎炎、膀胱炎、前立腺炎、炎症を伴う病気など
●扁平上皮細胞
高値:尿道炎、尿道結石症など
●移行上皮
高値:腎孟から膀胱などの尿路の炎症・腫瘍など
●硝子円柱
高値:腎炎、ネフローゼ症候群、糖尿病性腎症、尿細管や糸球体の病気など
●細菌
高値:腎盂腎炎、膀胱炎など
肝臓でプリン体が分解されてできるものが尿酸で、尿や便として排泄されます。
尿酸の排泄低下や過剰産生により、尿酸値が高くなります。
排泄低下の要因は、飲酒、肥満、水分摂取不足など、過剰産生の要因は激しい運動、早食い、大食い、プリン体を多く含む食品の摂りすぎなどが挙げられます。
高値:痛風、尿路結石、腎不全、尿毒症など
低値:腎性低尿酸血症など
赤血球数(RBC)、ヘモグロビン(Hb)、ヘマトクリット(Ht)
血液成分の大部分を占める赤血球は、ヘモグロビンを介して全身へ酸素の運搬と二酸化炭素の回収をしています。
ヘマトクリットは、血液中に占める赤血球の割合を示したものです。
高値:多血症、脱水など
低値:貧血など
平均赤血球容積(MCV)、平均赤血球ヘモグロビン量(MCH)、平均赤血球ヘモグロビン濃度(MCHC)
MCV・MCH・MCHCとは赤血球数・血色素量・ヘマトクリット値から計算する平均赤血球恒数です。
MCVは赤血球の平均の大きさ(平均赤血球容積)、MCHは赤血球中のヘモグロビン量(平均赤血球血色素量)、MCHCは赤血球中のヘモグロビンの割合(平均赤血球血色素濃度)を表したものです。
貧血があると判断されたときに、どんな種類の貧血が疑われるかをみる指標となります。
全身へ酸素を運搬するヘモグロビンの構成因子のひとつで、貧血の原因などを調べる検査です。
高値:溶血性貧血、再生不良性貧血など
低値:鉄欠乏性貧血など
身体の中に侵入してきた異物を排除する働きがあります。
白血球が増減することは、身体のどこかで感染や炎症が起きていることを表しています。
白血病などの病気を調べる手掛かりにもなりますが、風邪や歯の治療などで一時的に数が増えることもあります。
また喫煙者は、慢性的に気管や気管支に炎症を起こして白血球数が増えることもあります。
高値:炎症や細菌感染、白血病など
低値:ウイルスによる感染症、再生不良性貧血など
出血を止める働きをしています。
高値:慢性骨髄性白血病、炎症、多血症など
低値:特発性血小板減少性紫斑病、急性白血病、肝硬変など
体に炎症や、組織に損傷が見られる場合に増加します。
正常な血液の中には、ごく微量しか存在しておらず、身体のどこかに炎症が起きているときや、組織の一部が壊れたときは、血液中のCRP濃度が高くなります。
食事による変動はみられませんが、風邪や虫歯などの一過性の炎症や、妊娠・喫煙によっても数値が上昇する場合があります。
免疫グロブリンIgGに対する自己抗体です。
関節リウマチ患者の80%程度で数値が高くなり、それ以外にも自己免疫疾患や肝臓病の場合でも数値が高くなることがあります。
腎炎や扁桃炎、中耳炎などの引き金になる溶血性連鎖球菌(溶連菌)に感染すると出現する抗体のことをいいます。
ASOが上昇すれば、溶連菌の感染があったと考えられます。
溶連菌感染症には、リウマチ熱、急性糸球体腎炎、しょう紅熱、丹毒、皮膚化膿症、肺炎、髄膜炎などがあります。
主に膵臓、唾液腺、耳下腺で分泌されます。
これらの部位に問題があると増加、あるいは減少します。膵管の異常でも数値が増加するため、膵臓の腫瘍マーカーとしても用いられます。血清アミラーゼは糖質制限の食事や絶食などの影響によって数値が低くなることがあります。
高値:膵疾患、耳下腺炎、唾液腺閉塞など
がんの診断の補助として用いられています。
体のどこかに腫瘍ができると、蛋白質や酵素、ホルモンなどの特徴的に作られる物質が増え、腫瘍マーカーの数値が高くなります。
しかし、肝障害、腎障害、飲酒や喫煙などの生活習慣、内服薬やがん以外にかかっている病気などの影響により、がんの有無とは無関係に数値が高くなることもあります。反対に、がんがあっても値が高くならないこともあります。
腫瘍マーカーの値だけではがんの診断は確定できないため、数値が高い場合は精密検査が必要となり、受診をお勧めします。
肝臓がんの腫瘍マーカーとして用いられる検査です。
高値:肝臓がん、肝炎、肝硬変など
子宮内膜や腹膜に存在する組織で、卵巣がんや子宮がんの腫瘍マーカーとして用いられる検査です。
高値:卵巣がん、子宮頚がん、膵臓がん、消化器系のがんなど
乳がんの腫瘍マーカーとして用いられる検査です。
高値:乳がん 乳腺の良性疾患、子宮内膜症、卵巣嚢腫など
膵管や胆管などをはじめ、消化管や気管支腺、子宮内膜などに多く存在する組織です。
高値:膵臓がん、胆道がん、胆のうがん、胃がん、大腸がんなど
消化がん(胃がん、大腸がん、肝臓がん、胆道がんなど)の腫瘍マーカーとして用いられる検査です。
高値:胃がん、大腸がん、肝臓がん、胆道がん、食道がん、甲状腺がん、乳がん、子宮頸がんなど
前立腺から分泌される物質で、前立腺がんの腫瘍マーカーとして用いられる検査です。
高値:前立腺がん、前立腺肥大、前立腺炎など
血液中に含まれるサイトケラチン19フラグメントという物質の量を調べる検査です。
高値:肺がん(扁平上皮がん、腺がん)、卵巣がん、乳がんなど
肺がんのうち、肺腺がんや扁平上皮がんの腫瘍マーカーとして用いられる検査です。
高値:肺がん(扁平上皮がん、腺がん)、卵巣がん、乳がんなど
肺小細胞がんの腫瘍マーカーとして用いられる検査です。
高値:肺小細胞がん、腎機能低下など
ヘリコバクター・ピロリに感染すると、胃炎や胃がんになるリスクを上げることが分かっています。ピロリ菌抗体検査は、胃がんの発見のきっかけとなります。
陽性の場合、ピロリ菌に感染している、あるいは過去に感染していたことを示します。すぐに胃がんというわけではありません。ただし、胃がんになるリスクは高いので、定期的に胃内視鏡検査を受ける必要があり、消化器専門医の受診をお勧めします。
胃カメラを使用せず、ピロリ菌のチェックができる検査となります。
診断薬を服用し、服用前後の呼気を集めてピロリ菌の有無を診断します。
基準値を超えた場合は、ピロリ菌に感染している、あるいは感染していたことを意味し、消化器専門医の受診をお勧めします。
筋肉に多く存在するため、筋肉が損傷すると血液中にCPKが漏れ出してきます。
高い場合は骨格筋か心筋の障害が考えられます。その他にも激しい運動や登山、肉体労働など、疾患によらない筋肉組織の障害でも数値が上昇する場合があります。
高値:急性心筋梗塞、心筋炎、横紋筋融解症、多発性筋炎、進行性筋ジストロフィー症など
胃粘膜の萎縮の程度を調べる検査です。
萎縮すると、血液中のペプシノゲン値が低下してきます。萎縮性胃炎は胃がんのリスクとなります。
ペプシノゲンⅠの量とペプシノゲンⅠとⅡの比率を調べます。
ペプシノーゲンⅠ: 主に胃底腺主細胞(胃の下半分や胃底部や胃体部)から分泌
ペプシノーゲンⅡ: 主に胃底線の他噴門線、幽門腺、十二指腸腺など胃全体から分泌
Ⅰ/Ⅱ比: 胃の粘膜の萎縮が進むと、胃底腺が縮小していきます。
陽性の場合は、胃粘膜の萎縮が考えられ、胃がん発症リスクが高いタイプと言えますが、この検査のみでは胃がんの有無を調べることはできません。胃内視鏡検査をお勧めします。
痰を分析することで、肺や気管支などの細胞の悪性度を調べる検査です。
肺がん、咽頭がん、喉頭がん、気管支炎、肺炎、肺結核などの病気の診断に役立ちます。
ClassⅢ以上の場合は、精密検査が必要です。医療機関の受診をお勧めします。

TSH(甲状腺刺激ホルモン)とFT3・FT4(甲状腺ホルモン)のホルモン分泌を見ることで、甲状腺の働きを調べます。
異常があった場合は、甲状腺機能低下症や甲状腺機能亢進症(バセドウ病など)、慢性甲状腺炎(橋本病)などの可能性があります。
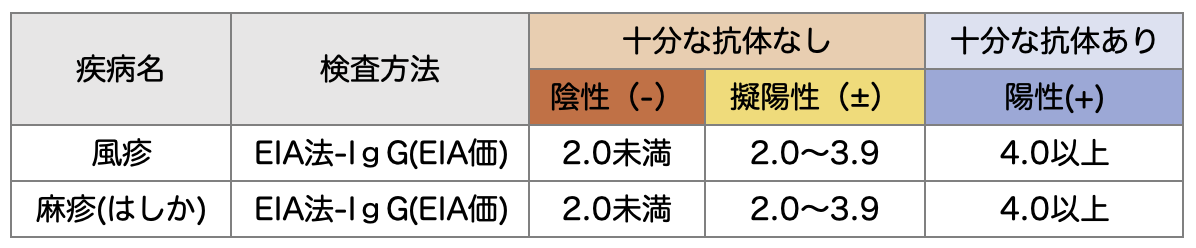
風疹・麻疹ウイルス抗体の有無と、抗体価(EIA価)を調べる検査で、ウイルスに対して免疫があるかが分かります。
抗体検査の判定は以下の通りです。
(−)はウイルスに対して十分な免疫がないことを示しています。
(±)は、免疫が不十分であることを示しています。
陰性、擬陽性の場合は、予防接種を受けることをお勧めします。
心臓から分泌されるホルモンで、心臓に負担がかかると上昇します。
高値:心不全、心筋梗塞などの心臓の病変、腎不全、腎機能障害など
血液中にあるヘリコバクターピロリ抗体とペプシノゲンを調べ、それらの結果をもとに胃がんになるリスクを判定する検査です。胃がんになるリスクをA群、B群、C群、D群の4段階で判定します。

胃内視鏡検査で採取した組織は、以下の分類となります。
<胃生検病理診断分類>
Group 1
正常組織及び良性(非腫瘍性)と判断される病変
Group 2
良性か悪性か判断の困難な病変
Group 3
腺腫
Group 4
腫瘍と診断される病変のうち、癌が疑われる病変
Group 5
癌
生検結果がGroup1以外の場合、精密検査が必要な場合があります。消化器専門医の受診をお勧めします。
骨を作っているカルシウムなどのミネラル類が骨にどのくらい詰まっているかを表すもので、骨の強さを示す指標です。骨の中にカルシウムなどのミネラルがどの程度あるかを測定します。
数値は若い人の骨密度の平均値と比べて、骨密度が何%であるかという基準で示されます。判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
心臓が拍動する時に、心臓の筋肉から微量な電気が発生し、その電気信号を体の表面で捉えて記録したものが心電図です。不整脈、心臓の拡大や肥大、狭心症や心筋梗塞といった虚血性心疾患などがわかります。
判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
肺野、縦隔(心臓、血管、リンパ節など)と胸膜・胸壁のびまん性病変及び腫瘤性病変等の存在診断や質的診断に用いられます。
判定がD(要治療)、E(要精密検査)の場合は、自覚症状の有無に関わらず、医療機関へ早めの受診をお勧めします。
今回の検査で異常所見が見られない場合でも、年1回の定期検査をお勧めします。
透視によりバリウムが食道→胃→十二指腸を通っていく間にこれらの形・大きさ・粘膜の状態・動きなどを調べます。
判定がD(要治療)、E(要精密検査)の場合は、自覚症状の有無に関わらず、医療機関へ早めの受診をお勧めします。
今回の検査で異常所見が見られない場合でも、年1回の定期検査をお勧めします。
腹部に超音波を発信する装置をあて、内臓から返ってくる反射を画像化して診断する検査です。肝臓、胆嚢、腎臓、膵臓、脾臓、腹部大動脈を対象としています。各臓器の腫瘍や結石、脂肪肝、胆嚢ポリープ等の所見が発見できます。
判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
下腹部に超音波を発信する装置をあて、前立腺・膀胱から返ってくる反射を画像化して診断する検査です。男性は前立腺・膀胱、女性は膀胱を対象としています。前立腺腫瘍、前立腺肥大、前立腺石灰化、膀胱腫瘍、膀胱結石の有無を診断します。判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
甲状腺に超音波を発信する装置をあて、甲状腺から返ってくる反射を画像化して診断する検査です。甲状腺の大きさ、腫瘤・嚢胞の有無等がわかります。判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
脳腫瘍、脳梗塞(主に古いもの)、脳内出血、クモ膜下出血、脳奇形、脳浮腫、硬膜下血腫、下垂体腫瘍、副鼻腔炎、眼窩底骨折、頭蓋骨骨折などの診断ができます。但し、脳動脈瘤の有無などの脳血管の詳細は分かりません。こちらに関してはMRIの施行をお勧めいたします。判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
肺がん、肺結核、気管支拡張症、気胸、胸部大動脈瘤、肺動静脈瘻、心臓疾患などの病変が、小さなものまで発見できます。 特に腫瘍性病変などは、心臓の裏側の部分・腹部に近い横隔膜の裏側・その他の臓器などに重なり合わずに見えます。判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
腹部にある臓器、主に肝臓・胆嚢・膵臓・腎臓・脾臓などを観察します。 それぞれの臓器の腫瘍性病変や結石・脂肪肝などを診断します。 腹腔内のガスや脂肪の影響を受けないため腹部超音波検査より診断に役立つ情報が得られます。判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
眼底検査は、瞳孔の奥にある眼底を、眼底カメラで撮影し、眼の奥の血管、網膜、視神経等を調べる検査です。白内障や乳頭陥凹拡大(緑内障の疑いのある所見)、高血圧性変化、動脈硬化性変化、糖尿病性網膜症、出血や変性などを調べます。判定がD(要治療)の場合は、医療機関へ早めの受診をお勧めします。
乳房のしこりや小さな石灰化などを見つける検査です。
判定がD(要治療)、E(要精密検査)の場合は、自覚症状の有無に関わらず、医療機関へ早めの受診をお勧めします。
今回の検査で異常所見が見られない場合でも、年1回の定期検査をお勧めします。
また、当院では3Dマンモグラフィも実施しております。通常のマンモグラフィより病変検出率が25%以上高くなるため、併用をお勧めしております。
乳房の小さなしこりなどを見つける検査です。
判定がD(要治療)、E(要精密検査)の場合は、自覚症状の有無に関わらず、医療機関へ早めの受診をお勧めします。
今回の検査で異常所見が見られない場合でも、年1回の定期検査をお勧めします。
また、検診精度が高まるためマンモグラフィの併用もお勧めしております。